آخرین مطالب «بیماریهای مقاربتی»
بیماریهای مقاربتی

۰۷ شهریور ۱۴۰۲
بیماریهای مقاربتی

۳۱ اردیبهشت ۱۴۰۲
بیماریهای مقاربتی

۰۵ اردیبهشت ۱۴۰۲
بیماریهای مقاربتی

۱۰ اسفند ۱۴۰۱
بیماریهای مقاربتی
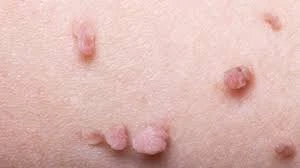
۰۵ تیر ۱۴۰۰
بیماریهای مقاربتی

۱۷ اردیبهشت ۱۴۰۰
بیماریهای مقاربتی

۱۵ اردیبهشت ۱۴۰۰
بیماریهای مقاربتی

۰۷ بهمن ۱۳۹۹
بیماریهای مقاربتی

۰۷ بهمن ۱۳۹۹